آبله میمون
آبله میمون
 1380
1380
آبله میمون (Monkey pox) بیماری ویروسی نادری است که اولین بار در سال 1958 در میمونهای نگهداری شده در یک مرکز تحقیقاتی گزارش شد. اولین مورد انسانی این ویروس در سال 1970 در یک پسر بچه 9 ماهه در کُنگو (Congo) ثبت شد. از آن زمان، آبله میمون در مردم چندین کشور دیگر آفریقای مرکزی و غربی گزارش شده است: کامرون، جمهوری آفریقای مرکزی، ساحل عاج، جمهوری دموکراتیک کُنگو، گابُن، لیبریا، نیجریه، جمهوری کُنگو و سیرالئون. همچنین، موارد آبله میمون در افراد خارج از آفریقا به دلیل سفرهای بینالمللی یا حیوانات وارداتی از جمله مواردی در ایالات متحده و همچنین اسرائیل، سنگاپور و بریتانیا رخ داده است.
آبله میمون یک عفونت از حیوانات (زئونوز) است که توسط ویروسی نزدیک به ویروس آبله (Smallpox) ایجاد میشود. عفونت از طریق خراش یا گاز گرفتن حیوانات آلوده مانند جوندگان، پریماتهای غیر انسانی (مانند میمون) یا خوردن گوشت بوته به انسان منتقل میشود. انتقال از انسان به انسان از طریق تماس مستقیم با ضایعات پوستی، مایعات بدن یا از طریق قطرات تنفسی بزرگ صورت میگیرد. همچنین، انتقال، محدود به تماسهای نزدیک خانگی یا کارکنان مراقبتهای بهداشتی که از تجهیزات حفاظت فردی استفاده نمیکنند میباشد.
دو کِلاد (Clade) مجزا از ویروس آبله میمون (MPX) وجود دارد. کِلاد آفریقای غربی پیشآگهی مطلوبتری با میزان مرگومیر زیر 1% دارد. از طرف دیگر، کِلاد حوضه کُنگو (کِلاد آفریقای مرکزی) کشندهتر است و میزان تلفات موردی در کودکان غیر واکسینه حداکثر 11% است.
۱) علل و فاکتورهای خطر
ویروس آبله میمون یک ویروس با DNA دو رشتهای خطی (Linear double-stranded) متعلق به جنس اورتوپاکس ویروس (Orthopoxvirus) از خانواده Poxviridae است. جنس ارتوپاکس ویروس همچنین شامل ویروس واریولا /Variola) عامل ایجاد آبله) ، ویروس واکسینیا (که در واکسن آبله استفاده میشود) و ویروس آبله گاوی (Cowpox) میباشد. بر طبق مطالعهای که در سال 2022 منتشر شد، بیشترین میزان مرگ ومیر آبله میمونی در کودکان مبتلا و افراد آلوده به HIV گزارش شده است. از راههای انتقال به انسان و فاکتورهای خطر میتوان به موارد زیر اشاره نمود:
• تماس با حیوان آلوده (گاز گرفتگی یا خراشیدگی)
• تماس مستقیم با فرد مبتلا (زخم ، مایعات بدن، ترشحات تنفسی در زمان تماس مستقیم و طولانیمدت)
• تماس با مواد و سطوح آلوده به ویروس
• انتقال از جفت (Placenta) مادر مبتلا به جنین (Fetus)
• در طی تماس صمیمی بین افراد، از جمله در حین رابطه جنسی، و همچنین فعالیتهایی مانند بوسیدن، نوازش کردن، یا لمس قسمتهایی از بدن با زخمهای آبله میمون
• سن کم بویژه کودکان و جوانان
• زنان باردار یا شیرده
• افراد دارای سیستم ایمنی مختل (Immunocompromised) مانند: ایدز، لوکمی، لنفوم، بدخیمی ژنرالیزه، دریافت کنندگان دوز بالای کورتون، بیماری خودایمنی همراه با نقص ایمنی.
• افراد دارای یک یا چند عارضه، مانند: عفونت باکتریایی پوستی ثانویه، گاستروانتریت (Gastroenteritis) با تهوع، استفراغ، اسهال یا دهیداراسیون (Dehydration) شدید، برونکوپنومونی (Bronchopneumonia)
2) علائم
دوره کومون/ نهفته (Incubation period) بیماری معمولا 21-5 روز است. علائم شروع بیماری معمولا شبیه آنفولانزا هستند از قبیل:
• تب
• سردرد
• تورم غدد لنفاوی (لنفادنوپاتی)
• درد عضلانی
• احساس خستگی
• کمر درد
• لرز
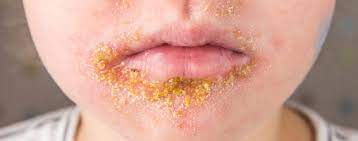
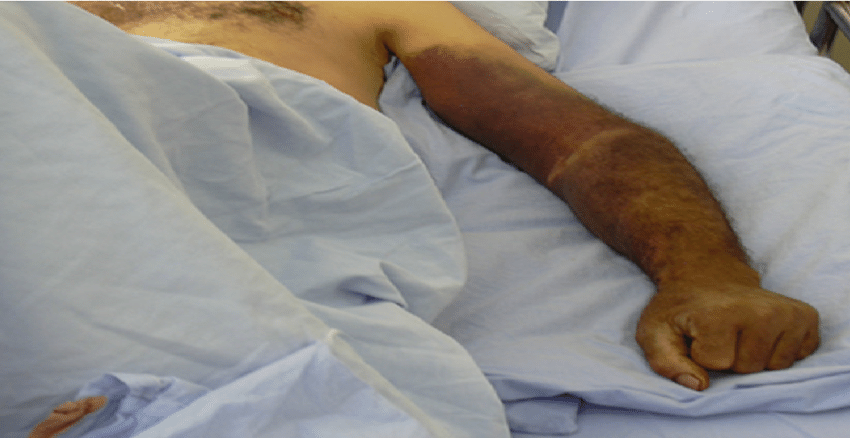
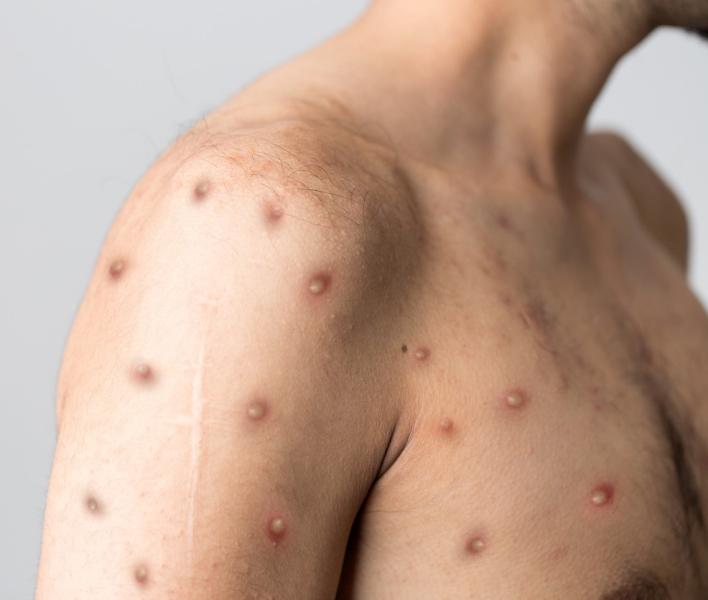
بعد از تب، حدود 3-1 روز (گاهی اوقات طولانیتر) طول میکشد تا بثورات ظاهر شود که معمولا ابتدا بر روی صورت و سپس در تمام بدن پخش میشوند. مراحل پیشرفت ضایعات عبارتند از:
• ماکول(Macules)
• پاپول (Papules)
• وزیکول (Vesicles)
• پوستول (Pustules)
• زخم دلمه بسته / اسکاب (Scabs)
این بیماری معمولاً 2 تا 4 هفته طول می کشد. افراد مبتلا به آبله میمون از زمان شروع تب تا زمانی که تمام ضایعات از بین بروند برای دیگران مسری هستند.
3) عوارض
عوارض ابتلا به آبله میمون میتواند شامل موارد زیر باشد:
• پنومونی (Pneumonitis)
• اِنسفالیت (Encephalitis)
• کراتیت (Keratitis) تهدید کننده بینایی
• زخم دائمی قرنیه (از دست دادن بینایی)
• عفونتهای باکتریایی ثانویه
• جای زخم (Scaring) دائمی پوست
• هیپرپیگمنتاسیون (Hyperpigmentation) یا هیپوپیگمنتاسیون(Hypopigmentation)
• دهیدراسیون (استفراغ، اسهال، کاهش دریافت خوراکی از دهان به دلیل ضایعات دردناک دهان)
• سپسیس (Sepsis)
• مرگ
4) تشخیص
تشخیصهای افتراقی شامل سیفلیس (Syphilis)، شانکروئید (Chancroid)، واریسلا زوستر (Varicella zoster)، هرپس سیمپلکس (Herpes simplex)، بیماری دست، پا و دهان (Handfoot-and-mouth disease)، مولوسکوم عفونی (Mulloscum contagiousum) و کریپتوکوکوزیس (Cryptococcus) است. تنها فرق علامتی آبله میمون با آبله و سایر بیماریهای با ظاهر مشابه در این است که میتواند غدد لنفاوی را درگیر و متورم کند (لنفادنوپاتی)، در حالیکه آبله، آبله مرغان و یا سرخک این کار را نمیکنند. دقیقترین و قطعیترین روش تشخیص از راه تهیه نمونه از تاول پوستی (از سطح ضایعه و یا مایع وزیکول و پوستول و یا از کبره خشک) و با رعایت ایمنی حداکثری توسط پرسنل و از طریق انجام تست PCR در آزمایشگاه میباشد. به دلیل ویرِمی (ویروس در خون) سریعا گذرا، نمونه خون محیطی ارزش چندانی برای تشخیص ندارد. باید توجه داشت که کلیه ویروسهای اورتوپاکس عکسالعمل متقابل سرولوژیک (Cross reaction) دارند، لذا تستهای مبتنی بر آنتیژن و آنتیبادی ارزش تشخیصی اختصاصی چندانی ندارند.
۴) تشخیص
تشخیصهای افتراقی شامل سیفلیس (Syphilis)، شانکروئید (Chancroid)، واریسلا زوستر (Varicella zoster)، هرپس سیمپلکس (Herpes simplex)، بیماری دست، پا و دهان (Handfoot-and-mouth disease)، مولوسکوم عفونی (Mulloscum contagiousum) و کریپتوکوکوزیس (Cryptococcus) است. تنها فرق علامتی آبله میمون با آبله و سایر بیماریهای با ظاهر مشابه در این است که میتواند غدد لنفاوی را درگیر و متورم کند (لنفادنوپاتی)، در حالیکه آبله، آبله مرغان و یا سرخک این کار را نمیکنند. دقیقترین و قطعیترین روش تشخیص از راه تهیه نمونه از تاول پوستی (از سطح ضایعه و یا مایع وزیکول و پوستول و یا از کبره خشک) و با رعایت ایمنی حداکثری توسط پرسنل و از طریق انجام تست PCR در آزمایشگاه میباشد. به دلیل ویرِمی (ویروس در خون) سریعا گذرا، نمونه خون محیطی ارزش چندانی برای تشخیص ندارد. باید توجه داشت که کلیه ویروسهای اورتوپاکس عکسالعمل متقابل سرولوژیک (Cross reaction) دارند، لذا تستهای مبتنی بر آنتیژن و آنتیبادی ارزش تشخیصی اختصاصی چندانی ندارند.
5) رویکردهای درمانی و مراقبتی
همانند بسیاری از بیماریهای ویروسی دیگر، هنوز هیچ درمان قطعی برای آبله میمونی وجود ندارد. دادههای تاریخی نشان دادهاند که واکسیناسیون آبله (Smallpox) با ویروس واکسینیا (Vaccinia / یک ارتوپوکس ویروس دیگر) تقریباً 85% در برابر آبله میمونی محافظ است. با این حال، پس از ریشهکن کردن آبله در سال 1980، واکسیناسیون روتین علیه آبله مشاهده نشده است، و اکنون چهار دهه از برنامه واکسیناسیون ارتوپاکس ویروس میگذرد. همچنین، سه داروی ضد ویروسی سیدوفوویر(Cidofovir/ CDV)، برین سیدوفویر (Brincidofovir/ BCV) و تکووایریمات(Tecovirimat / TPOXX) در کنترل شیوع بیماری میتوانند موثر باشند.
• اجتناب از تماس با حیواناتی که میتوانند حامل ویروس باشند (از جمله حیوان بیمار یا مُرده در مناطق شیوع آبله میمونی)
• خودداری از تماس با موادی مانند بستر و ملافه انسان
• ایزوله کردن بیماران آلوده از سایر افراد در معرض خطر عفونت
• شستشوی دستها با آب و صابون یا استفاده از ضد عفونیکننده دست مبتنی بر الکل پس از تماس با حیوان یا انسان آلوده
• استفاده از تجهیزات حفاظت فردی هنگام مراقبت از بیماران
• تمیز و ضد عفونی کردن سطوح آلوده.
• زمانیکه بیماری فرد در حدی است که میتواند با قرنطینه خانگی بهبود لازم است که از سایر افراد خانه و حیوانات خانگی جدا شود. این بیماران فقط میبایست در صورت وجود مورد اضطراری از خانه خارج شوند.
• افراد مبتلا به آبله میمونی باید یک ماسک جراحی بپوشند، به خصوص افرادی که علائم تنفسی دارند (به عنوان مثال سرفه، تنگی نفس، گلو درد). اگر این امکانپذیر نباشد (به عنوان مثال، کودک مبتلا به آبله میمونی)، سایر اعضای خانواده باید هنگام حضور فرد مبتلا به آبله میمون، ماسک جراحی را استفاده کنند.
• استفاده از دستکشهای یکبار مصرف و دور انداختن آنها پس از تماس مستقیم با ضایعات.
• ظروف و سایر وسایل غذاخوری نباید به اشتراک گذاشته شود. در صورت شستشوی صحیح ظروف، لازم نیست فرد آلوده از وسایل جداگانه استفاده کند. ظروف و وسایل غذا خوردن باید در ماشین ظرفشویی یا با دست با آب گرم و صابون شسته شوند.